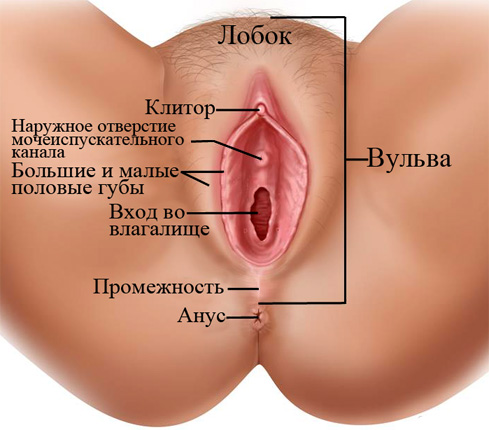
Рак вульвы – злокачественное онкологическое заболевание женских наружных половых органов. Вульва состоит из: лобка, больших и малых половых губ, клитора, преддверия влагалища, больших желез преддверия влагалища, девственной плевы. Прочитав данную статья вы узнаете о причинах возникновения и первых симптомах болезни, ознакомитесь с методами диагностики и лечения злокачественных опухолей вульвы
Содержание
Первые симптомы рака вульвы
Рак вульвы – это онкологическое заболевание на гениталиях: снаружи половых губ или клитора, преддверия влагалища или задней спайки, уретры – в мягких, кожных или слизистых тканях. Это могут быть бугристые разрастания, плоская язва с наличием валикообразных краев или узлы в вульве.
Визуально и мануально легко диагностировать болезнь, поскольку все половые органы доступны для осмотра. Однако онкология вульвы до сих пор не изучена в полной мере, поэтому рак вульвы и влагалища у женщин относится к наиболее трудно излечимым новообразованиям.
На возникновение заболевания влияют особенности снабжения кровью ее органов, иннервация и лимфоотток. Немаловажна топографическая близость смежных органов, высокая физиологическая и психосексуальная жизненная значимость женских внешних половых органов. Болезнь редкая, встречается у 2-5% женщин с онкологией. Но при этом рак половых губ и других составляющих индуцирует гормональная перестройка, что проходит в постменопаузальный и период климакса у 50% женщин старшего поколения 60-80 лет.
Предраковые заболевания рака вульвы
Остальные статистические 50% случаев ракового процесса приходится на молодых женщин в связи вирусом герпеса, папилломы. Влияет на развитие онкоопухоли крауроз вульвы — это предраковые болезни внешних половых органов. Они порождают дистрофические, атрофические и склеротические изменения их кожи, а впоследствии – атрофию вульвы. Вместе с онкоопухолью часто развивается лейкоплакия.
Согласно классификации ВОЗ (2003) к предраковым болезням при изменении плоских клеток эпителия относят:
Дисплазию вульвы (и рак in situ):
- легкую (VIN*);
- умеренную (VIN2);
- тяжелую (VIN3) и рак in situ.
Примечание: VIN называют вульгарную интраэпителиальную неоплазию вульвы.
Классификация заболевания
Плоскоклеточный рак вульвы встречается у 70-90% больных, поскольку эпителий содержит плоские клетки. Его разделяют на меньшую и большую группы. К меньшей группе относятся опухоли, которые индуцирует ПВЧ (HPV). Их называют безалоидными и веррукозными. Ко второй большой группе относят онкопроцесс из плоской клетки с неизвестной этиологией.
Рак поражает вульву и ее органы по-разному. На долю половых губ приходится: больших – 52%, малых – 7,1%, клитор поражается в 12-20%, спайка задняя – в 6,4%, зона периуретральная – в 1,7%, бартолинова железа – в 0,2%.
Анатомия вульвы
Код МКБ – С51, анатомические области обозначают так:
- половые губы: большие – С51.0 и малые – С51.1;
- клитор – С51.2;
- рак иной локализации – С51.8;
- не уточненные зоны вульвы с онкопроцессом – С51.9.
В соответствии с гистологической классификацией (ВОЗ, 2003) также разделяют: плоскоклеточный ороговевающий рак вульвы, неороговевающий и базалоидный, бородавчатый или веррукозный и сосочковый, кондиломатозный и иных форм.
К железистым злокачественным новообразованиям относят:
- экстрамамиллярный или рак Педжета вульвы;
- бартолиновой железы: из плоских клеток, аденокистозный, железисто-плоскоклеточный или переходно-клеточный, аденокарциному;
- аденокарциному in situ;
- желез маммарно-подобных аногенитальных (аденокарциному);
- плоскоклеточный (или плоского компонента);
- аденоидно-кистозный;
- переходно-клеточный;
- мелкоклеточный;
- базальноклеточный;
- из эктопических тканевых клеток молочной железы;
- из клеток потовых желез.
Опухоль вульвы у женщин часто находится в мягких тканях. К ним относят по ВОЗ 2003:
- рабдомиосаркому;
- арессивного течения ангиомиксому;
- лейомиосаркому;
- выбухающую дерматофибросаркому;
- онкофиброзную гистиоцитому;
- эпителиоидную саркому;
- онкошванному;
- злокачественную гемангиоэндотелиому;
- саркому Капоши;
- гемангиоперицитому;
- липосаркому;
- альвеолярную саркому мягких тканей.
Новая гистологическая классификация WHO (Lyon, 2003) опухолей мягких тканей включает такие саркомы, как:
- ботриоидная;
- лейомиосаркома;
- эпителиоидная;
- альвеолярная мягких тканей;
- липосаркома;
- дерматофибросаркома выбухающая.
К другим злокачественным процессам относят опухоли в виде:
- меланомы;
- гемобластоза;
- шишек в желточном мешке, образований из клеток Меркеля;
- метастатических вторичных свищей.
Стадии злокачественного процесса
Клинические стадии рака вульвы без данных оперативного вмешательства определяют степень злокачественности первичного процесса.
- 1 стадия – это опухоль, не выходящая за пределы вульвы, располагающаяся на кожной ткани промежности: за влагалищем и до заднепроходного канала. Диаметр шишки — ≤2 см;
- 2 стадия определяется шишкой с таким же расположением, ее диаметр >2 см;
- 3 стадия свидетельствует об узле любого размера. Распространение идет по каналам: мочеиспускательному и заднепроходному, захватывает нижние 2/3 влагалища, метастазирует в лимфоузлы;
- 4 стадия характерна новообразованиями разных диаметров, которые распространяются по мочеиспускательному каналу, влагалищу, мочевому пузырю, прямой кишке, спаивается с тазовой костной тканью. Присутствует метастазирование в отдаленные органы.
Данные хирургических вмешательств (гистологическое подтверждение) используются для первичного рака в классификации FIGO и TNM (2009).
Классифицируют как рак вульвы (С 51)
Расшифровка данных первичной онкоопухоли Т:
- ТХ – невозможно оценить;
- T0 – невозможно определить;
- Tis – определяют преинвазивный рак (рак in situ), интраэпителиальную неоплазию III степени (VINIII);
- T1 – шишка не выходит за вульву и/или промежность и вульву;
- T1a – шишка ≤2 см в диаметре, имеется инвазия стромы до 1мм1;
- T1b – шишка более 2 см или имеет инвазию стромы > 1 мм1;
- T2 – образование имеет разный диаметр, и распространено на органы промежности: влагалище, мочеиспускательный канал и задний проход;
- T32 – имеет разный размер и захватывает: уретру и 2/3 влагалища, стенки мочевого пузыря, прямую кишку, фиксируется к костной ткани лобка.
Примечания:
- 1 — вглубь инвазию определяют расстоянием от эпителиально-стромального соединения дермального выроста на поверхности до наиболее глубокой инвазийной точки;
- 2 — в FIGO не используется показатель Т3, а только Т4.
Расшифровка показателей регионарных лимфоузлов N — на бедре и в паху:
- NХ – РЛУ — нет невозможности для оценки;
- метастазы:
- N0 – в РЛУ невозможно определить;
- N1а – обнаружены в 1–2 ЛУ (<5 мм);
- N1b – имеются ≥ 5 мм в единичном ЛУ;
- N2а – во многих ЛУ <5 мм;
- N2b – во многих ЛУ > 5 мм;
- N2c – определены в ЛУ, имеется прорастание капсулы;
- N3 – имеется метастаз фиксированный или с изъязвлениями в РЛУ.
Показатели дальних метастазов М:
- М0 – метастазы в дальних ЛУ отсутствуют;
- М1 – определены метастазы в дальних ЛУ и таза.
Расшифровка показателей степени гистологической дифференцировки G. Установили степень:
- GХ – невозможно установить;
- G1 – высокую;
- G2 – среднюю;
- G3 – низкую или рак недифференцированный;
- G4 – определен малодифференцированный рак вульвы с преобладанием плоских клеток и кератинизации. Встречается редко и имеет неблагоприятный прогноз.
У плоскоклеточного рака вульвы метастазы обнаруживают в регионарных ЛУ: в паху (с двух сторон), на бедре. Реже – в области таза из опухоли клитора. Гематогенной диссеминации рака почти не бывает. Характерны лимфогенные пути метастазирования рака вульвы. Из-за тесной связи лимфососудов возникают двусторонние и перекрестные метастазы.
В вульву чаще проникают метастазы из образований в эндометрии, уретре и мочевом пузыре и развивают вторичный рак. Изредка метастазируют в вульву опухоли влагалища, яичников, молочных желез, почек, бронхов, кожной меланомы, лимфомы и хориокарциномы.
Регионарные лимфоузлы поражаются при размерах узлов:
- Т1 – с частотой 8,9%;
- Т2 – с частотой 25,3-35%;
- Т3 – с частотой 31,1 – 55%.
Причины возникновения
Причины рака вульвы у женщин чаще всего заключены в предраковых болезнях, в присутствии ДНК ВПЧ, наличии остроконечных кондилом за счет инфекции папилломавируса. Он может стать причиной папиллом или эпителиальной дисплазии в таких местах, как вульва, преддверие влагалища, анусный канал, шейка матки, язык, губы, область ладоней и подошв и пенис у мужчин.
Внимание! Рискуют заболеть онкологией женщины при наличии ВИЧ, ВИН (вульгарной интраэпителиальной неоплазии). К риску заболевания относят также частую смену партнеров по сексу, алкоголь и курение.
Симптомы и проявление опухолей вульвы
Ранние общие признаки рака вульвы схожи с симптомами вульгарной интраэпителиальной неоплазии (VIN). При прогрессировании в проблемной зоне появляется воспалительный процесс:
- раздражается и чешется слизистая, становится шероховатой;
- появляется красная или белая бородавчатая шишка или ссадина;
- образуется длительно незаживающая болезненная язвочка;
- болезненность в вульве становится длительной, рецидивирующей;
- мочеиспускание причиняет боль в уретре;
- появляются выделения крови с гноем;
- увеличиваются паховые лимфатические узлы.
Симптомы и проявления редкого рака вульвы
Меланома подозревается при наличии симптомов:
- быстрого роста и увеличения плотности невуса;
- изменения пигмента;
- изъязвления с легкой кровоточивостью и появлением корочек;
- красноты вокруг выроста и новых узлов с трещинками;
- увеличения объема лимфоузлов.
Меланома вульвы метастазирует в дальние органы: кости, надпочечники, печень, легкие и головной мозг. Меланомные клетки достигают сосочкового слоя дермы (на 1 мм) посредством базальной мембраны, а метастазы возникают в 5% случаев. Если опухоль прорастает в сосочковый слой при инвазии на 1,1-2 мм и распространяется по подкожной жировой клетчатке, тогда падают показатели выживаемости, а рецидивы возникают в 78% случаев.
Болезнь Педжета. Аногенитальная область наделена апокриновыми железами, поэтому болезнь Педжета возникает у 2% женщин в период климакса. Опухоль имеет инвазивный компонент и часто развивается в результате отсева в слизистую онкоклеток из первичного онкообразования расположенного рядом.
Симптомы:
- красное, мокнущее экзематозное поражение в виде дерматоза;
- гиперкератоз в виде мелких очагов на больших половых губах, коже живота и бедер;
- наличие мультицентрических фокусов в коже.
Одновременно болезнь Педжета может возникнуть в молочных железах и вульве. Если педжетоидные изменения эпидермиса обнаружены в перианальной зоне, тогда рак может развиться в прямой кишке.
Саркомы вульвы
Ботриоидную саркому или эмбриональную рабдомиосаркому могут обнаружить у девочек до 10 лет, в любом возрасте – лейомиосаркому в гладких мышцах. Клинически симптомы рака вульвы у женщин при этом непредсказуемы. Чаще обнаруживают подкожные болезненные узелки высокой дифференцировки с наличием некроза. Имеется инфильтрация в окружающие ткани с митотическим индексом > 10 митозов в 10 полях зрения. Метастазы распространяются в забрюшинное пространство и ЛУ брюшины.
Симптомы эпителиоидной саркомы или злокачественной рабдоидной раковой опухоли сходны с саркомой мягких тканей конечностей и кистой большой бартолиновой железы преддверия влагалища. Проявляются симптомы:
- дискомфортом при половом акте, движении и ношении облегающего белья, юбок и брюк;
- осложнениями с появлением болезненных гнойных абсцессов;
- высокой температурой, интоксикацией: тошнотой, слабостью, рвотой;
- резким ухудшением самочувствия.
При размерах опухоли до 10 см возможно резкое болезненное пульсирование, распирание в области промежности. Если опухоль самостоятельно вскрывается, тогда наружу вытекает гной и инфицируется половая флора. Это видно по признакам вульвита, вагинита и патологическим выделениям из влагалища. Эпителиоидная саркома многократно рецидивирует и метастазирует.
Дерматофибросаркома выбухающая возникает в разном возрасте, она сходна по симптомам с кожной саркомой низкой дифференцировки. Фиброзная раковая опухоль чаще располагается на больших половых губах. Она находится в капсуле, инвазия слизистой отсутствует. После лечения часто рецидивирует. Метастазы распространяются в легкие.
Метастатические опухоли в промежности встречаются у 8% женщин. Клетки доставляются лимфой из первичного онкоочага: шейки или эндометрия матки, яичника, молочной железы, почки, желудка или языка. Как продолжение опухоли из мочевого пузыря, мочеиспускательного канала или влагалища образуется рак вульвы, симптомы которого резко снижают качество жизни больных.
Они страдают от следующих клинических симптомов:
- воспаления и кровянистых выделений, особенно после полового контакта;
- болей, отдающих в область поясницы, крестца, промежности;
- отеков конечностей после метастазирования в РЛУ, прорастания в соседние органы;
- гипертермии, общей слабости и утомляемости;
- нарушений функциональной работы ЖКТ и мочеиспускания.
Диагностика заболевания
Диагностика рака женских половых органов проводится:
- гинекологическим осмотром;
- пальпированием РЛУ;
- вульвоскопией, вагиноскопией и кольпоскопией;
- цитологическим исследованием;
- инцизионной клиновидной биопсией до нижней точки онкообразования и части ткани со здоровыми клетками;
- гистологическим исследованием опухолевого биоптата;
- УЗИ ЛУ в паху, на бедрах и подвздошных;
- УЗИ органов брюшины и малого таза;
- исследованием рентгенограммы грудной клетки;
- ЭКГ.
Применяют тотальную биопсию в связи с быстрой генерализацией опухоли. Оценивается анамнез и мазки-отпечатки с поверхности онкообразования. Подтверждает рак вульвы диагностика с применением иммуногистохимических исследований (определяют белок: актин, десмин и миоглобин) и электронной микроскопии для выявления микрофиламентов.
Важно! Чтобы правильно определить прогноз и назначить лечение проводят исследование экспрессии белков p53, Ki-67, S-100, RE, RP и иных онкомаркеров на молекулярно-биологическом уровне.
В соответствии с показаниями проводят:
- тонкоигольную пункционную биопсию ЛУ паха и бедра и контролируют процедуру на УЗИ (если подозревается метастазирование в ЛУ);
- цистоскопию при продвижении онкопроцесса в стенку мочевого пузыря (по показаниям УЗИ);
- биопсию слизистой прямой кишки и/или мочевого пузыря;
- ректоманоскопию (если имеются жалобы и распространение рака по вульве);
- коагулограмму до операции;
- ПЭТ – позитронно-эмиссионную томографию на поздних стадиях;
- КТ, МРТ для уточнения распространения онкопроцесса.
В лаборатории исследуют мочу (общий анализ) и кровь:
- на определение группы и резус фактора;
- для определения антигена HBS-Ag;
- на сифилис, определения антител к гепатитовирусу С, ВИЧ-антител и для теста ДНК ВПЧ;
- для определения общих показателей;
- на общий белок, мочевину, билирубин, глюкозу биологическими методами.
Дополнительно исследуют функцию внешнего дыхания, почки радиоизотопами, экскреторную урографию (по показаниям), радиоизотопную лимфографию.
Лечение рака вульвы
Лечение рака вульвы проводится ведущими методами:
- хирургическим;
- комбинированным (оперативным и лучевым);
- комплексно-индивидуальным, сочетая лучевую, лекарственную и хирургическую методики на 4-й стадии и при рецидивировании;
- облучением в качестве самостоятельного метода или одновременно с химиотерапией при абсолютных противопоказаниях к хирургическому лечению.
Операция на вульве при раке выполняется радикальной вульвэктомией и бедренно-паховой лимфодиссекцией. Если опухоль небольшая, лимфодиссекцию осуществляют посредством раздельных разрезов. Если опухоль распространилась на большом участке, для скрытия дефектов удаляют ткани на вульве, лобке, промежности, бедра и паха с двух сторон моноблочным методом пластической хирургии.
Методы лечения по стадиям
Чаще всего описывают плоскоклеточный рак неизвестной этиологии.
- 0 стадия (TisN0M0):
- широко локально иссекают узел, отступая от края 05-1,0 см, комбинируют операцию с лазерным лечением;
- проводят вульвэктомию кожи с пересадкой тканевого лоскута (или без нее);
- выполняют аппликационную химиотерапию 5%-ной мазью Фторурацила.
- IA стадия (Т1aN0M0):
- при микроинвазивном раке широко иссекают опухоль с d ≤ 2 см и стромальной инвазией ≤ 1 мм. Если отсутствует тяжелая диффузная дистрофия, пахово-бедренную лимфаденэктомию не выполняют. Линию разреза проводят на расстоянии 1-2 см от края окружности образования;
- осуществляют срочное гистологическое исследование для выявления окончательного объема операции;
- при мультифокальном поражении, развитии онкопроцесса по вульве одновременно с дистрофическими изменениями проводят кожную вульвэктомию. Паховую лимфаденэктомию не осуществляют;
- лучевое воздействие в качестве самостоятельного метода применяют при наличии противопоказаний к проведению операции.
- IB стадия (Т1bN0M0), проводят:
- радикальную геми- вульвэктомию и биопсию сторожевых ЛУ осуществляют при диаметре онкоузла <4 см, паховобедренную лимфаденэктомию при метастазах, линию разреза от края узла 1-2 см по всей окружности;
- биопсию сторожевых ЛУ на пораженной стороне (латеральное поражение) на расстоянии от средней линии ≥ 1 см, с одной стороны паховобедренную лимфаденэктомию при метастазах;
- двустороннюю биопсию сторожевых ЛУ при определении поражения: центрального (до 1 см от средней линии), клитора или задней спайки, при метастазах – двустороннюю паховобедренную лимфаденэктомию;
- радикальную вульвэктомию и двустороннюю паховобедренную лимфаденэктомию при изолированном удалении ЛУ в паху;
- лучевую терапию при раке вульвы: облучают паховые ЛУ (при N0) у женщин при медицинских противопоказаниях или отказе от операции;
- лучевые методы с применением радикальной программы при распространенном опухолевом процессе или невозможности провести радикальную вульвэктомию.
- II стадия (Т2N0M0)
Выполняют комбинированные операции, сочетают химию и операцию при онкопроцессе в нижней части уретры и/или влагалища, или анальном кольце.
Применяют следующие методы:
- предоперационную химио- или химиолучевое лечение. При этом увеличивают операбельность узла и уменьшают его размеры;
- радикальное локальное иссечение или вульвэктомию и одновременно двустороннюю паховобедренную лимфаденэктомию с клинической линией разреза по окружности до 1-2 см от края опухолевых масс;
- комбинированное хирургическое вмешательство и одновременно дистальную уретерэктомию и/или дистальную вагинэктомию при опухоли на нижней трети влагалища и/или уретры;
- назначают лечение, как на поздней стадии рака, если опухоль распространилась на анальную зону;
- на область вульвы – послеоперационное облучение и химию при наличии: опухоли > 4 см, линии разреза < 8 мм, лимфоваскулярного распространения, опухолевой стромальной инвазии > 5 мм;
- на область регионарных и наружных подвздошных ЛУ – послеоперационную химию и облучение при наличии:
- макроскопических метастазов в РЛУ;
- более 2-х микроскопических метастазов в РЛУ;
- радикальную лучевую терапию при невозможности провести операцию в связи со слишком большими участками онкопроцесса или сопутствующими болезнями.
- III стадия (Т1,Т2;N1a,N1b;M0), (Т1, Т2;N2a, N2b;M0)
Выбирают следующие методы:
- неоадъювантную химио- или облучение и иссечение остатка опухолевых масс;
- при онкопроцессе в нижней части влагалища и/или уретры – комбинированную операцию: радикальную вульвэктомию, паховобедренную лимфаденэктомию и одновременно дистальную уретерэктомию и/или дистальную вагинэктомию, затем послеоперационную химию;
- лечение, как при последней стадии рака, если опухоль распространилась на анальную область.
- IVA стадия (Т1,Т2;N3;M0), (Т3NлюбаяM0)
Выбирают лечение:
- лучевое;
- комплексное: сверхрадикальную операцию + химию Цисплатином в дозе 40 мг/м² один раз в 7 дней, применяя неоадъювантный и/или адъювантный режим;
- неоадъювантную химию и последующую операцию или облучение.
- IVB стадия (Т любая, N любая, M1), (отдаленные метастазы)
Выбирают:
- химиолучевые методы по программе, составленной индивидуально;
- индивидуальную паллиативную химию.
Рецидивы онкопроцесса
Рак вульвы в послеоперационный период может рецидивировать, поэтому лечение проводят:
- хирургическим вмешательством при наличии локальных рецидивов ± облучение;
- радикальной вульвэктомией и эвисцерацией органов в области малого таза;
- химиолучевым методом с операцией или без нее;
- при поражении подвздошных ЛУ и возможности их оперировать – радикальную лимфаденэктомию и последующее облучение;
- паллиативную химиотерапию.
Важно! Больным необходимо наблюдаться и получать консультации после лечения:
- 2 года – после каждых 3-х месяцев;
- 5 лет – каждое полугодие после установления диагноза;
- после 5 лет – каждый год.
Лучевая терапия
После операции облучают на 21-28 день. Дистанционное облучение выполняют на первичную опухоль и зоны регионарных метастазов (пах-бедро).
Проводят: конвенционное облучение первичного онкообразования: РОД* 2-3 Гр, СОД** – 36-40 Гр (КТ 2-2, 5D) и зоны регионарных метастаз: РОД 2-3 Гр, СОД – 40 Гр (КТ, 2-2,5D) или конформное облучение на первичную опухоль: РОД 3 Гр, СОД 40 Гр (КТ или МРТ, 3D, ускоритель электронов с наличием МЛК — многолепесткового коллиматора) и зоны регионарных метастазов: РОД 2-3 Гр, СОД 40 Гр (КТ, 2-2,5D, ускоритель электронов с наличием МЛК).
По показаниям проводят терапию:
- внутриполостную лучевую, используя брахитерапевтические аппараты HDR (192Ir,60Со): СОД 28-30 Гр (3D с планированием HR-CTV, IR-CTV);
- радикальную сочетанную лучевую;
- дистанционную лучевую:
- конвенциональную на первичный онкоузел РОД 2-3 Гр, СОД 50-60 Гр (КТ, 2-2,5D) и на зоны регионарных метастазов – РОД 2-3 Гр, СОД 60 Гр;
- конформное облучение на первичный онкоэпицентр: РОД 2-3 Гр, СОД 50-60 Гр (КТ или МРТ, 3D, ускоритель электронов с наличием МЛК) и зоны регионарных метастазов: РОД 2 -3Гр, СОД 60 Гр (КТ или МРТ, 3D, ускоритель электронов с наличием МЛК);
- внутриполостную лучевую, и используют брахитерапевтические аппараты HDR (192Ir, 60Со): СОД 28-30 Гр(3D с планированием HR-CTV, IR-CTV).
РОД – это разовая очаговая доза; **СОД – это суммарная очаговая доза;
Химиотерапия
По одним схемам проводят химию:
- из 6-ти курсов или до начала прогресса онкопроцесса: неоадъювантную, 1-й и последующих линий;
- из 2-3 курсов, применяя неоадъювантный режим.
Для минимального объема химиотерапии вводят:
- 50 мг/м² Цисплатина единократно, повторяют 6 раз через каждые 21 день;
- 50 мг/ м² Цисплатина в первый день + 500 мг/ м² в течение 1-3 дней. Повторяют 6 раз с интервалом – 21 день.
Лечение осуществляют с оптимальным объемом:
- Паклитаксела — 175 мг/м² + Цисплатина — 75 мг/м² в первый день, интервал – 21 день;
- Паклитаксела -175 мг/м2 + Карбоплатина AUC 5-6 в первый день, интервал – 21 день;
- Цисплатина -50 мг/м2 на первый день + Гемцитабин 1000 мг/м2 в 1,8 дни, интервал – 21 день;
- Кселода-2500 мг/м2 /сут на 1-14 дни, интервал – 21 день.
Системная химиотерапия по другим схемам включает следующие комбинации препаратов:
- 500 мг/м² 5-фторурацила – в 1-й день;
- 1,4 мг/ м² Винкристина внутрь вены – в 1-й день;
- 15 мг Блеомицина внутрь вены или мышцы – 5 дней или 10 мг/ м² внутрь мышцы – 2 раза в неделю, всего в течение 2-3 недель. Интервал между курсами – 21 день.
Лечение запущенного или рецидивного рака вульвы осуществляют по следующим схемам полихимиотерапии:
- Цисплатином – 70-90 мг/м² — внутривенной инфузией (скорость до 1 мг/мин) с пред- и постгидратацией – в 1-й день. Винорельбином – 25 мг/м² внутрь вены (вводить 6-10 мин) – на 1-й и 8-й дни;
- Цисплатином – 75 мг/м² — инфузия внутрь вены (скорость до 1 мг/мин с пред- и постгидратацией) – в 1-й день. Фторурацилом – 4 г/м², внутрь вены непрерывная инфузия 96 часов.
- Митомицином С – 10 мг/м² — внутрь вены (вводить 20-30 мин) – в 1-й день. Фторурацилом – 1 г/м², инфузия внутрь вены в течение 24 часов. Начинают спустя 30 мин после вв Митомицина С на 1, 2 и 3-й дни.
Последствия комплексного лечения рака
После проведения вульвэктомии: частичной, местной или полной могут увеличиться лимфоузлы.
При их удалении возникает лимфоденома:
- отекают ноги;
- задерживается жидкость у 55% пациенток;
- воспаляются и расходятся швы у 30% пациенток.
Во время операции могут повредить нерв, что проявляется чувством онемения, покалывания, наличием холодных и горячих участков кожи. Кроме этого возле шва возникает серома – жидкость под кожей, что мешает шву быстро заживать. Появляется тромбоз дискомфорт и боли в области паха.
Последствия лучевой терапии при раке вульвы могут усложнять жизнь пациенткам еще многие месяцы или даже годы. Кожный покров над эпицентром повреждают лучи и вызывают гиперемию и воспаление в виде сухого и затем влажно-сосудистого эпидермита и иных местных воспалительных реакций.
Чтобы предупредить такого рода осложнения для смазывания облучаемых зон понадобится Винилин (бальзам), линимент алоэ, Тезан, масло облепихи и иные специальные средства для кожи и слизистого покрова.
К местным повреждениям относится истончение кожи, атрофия слизистой, сухость, гибель луковиц и выпадение волос на лобке. Усиливается пигментация, расширяются капилляры, возникает склерозистая клетчатка под кожей.
Последствия химиотерапии проявляется в виде:
- снижения аппетита и иммунодефицита;
- появления анемии, тошноты и рвоты;
- чрезмерной усталости и ухудшения общего состояния;
- снижения гемоглобина при дефиците в крови лейкоцитов, тромбоцитов и лимфоцитов;
- облысения;
- осложнениях в ЖКТ;
- постоянной диареи;
- жжения в мочеиспускательном канале;
- сужения влагалища;
- при болях в воспаленных рубцах влагалища.
Народное лечение рака вульвы
При диагнозе «рак вульвы» лечение народными средствами сглаживает побочные осложнения после комплексной терапии. Также можно лечить рак на начальных стадиях в домашних условиях.
При плоскоклеточном раке для оказания противоопухолевого, противовирусного и действия против воспаления применяют большой чистотел. На многослойный эпителий вульвы и прямой кишки в прианальной зоне он оказывает воздействие слабее, чем на однослойный эпителий за анусом. Но после менструального цикла истончается и эпителий вульвы, поэтому препараты чистотела будут высокоэффективны минимум неделю и для данной зоны. При этом настаивают сушеную траву (1 ст. л.) в стакане кипятка в течение часа. Затем гениталии орошают или ставят влажные примочки на 60 минут – 3-4 раза в день. Длительность курса – 1-2 месяца.
Стоит отметить! Противопоказано использовать чистотел при лейкоплакии, увеличении воспалительного процесса и отечности.
Что касается масла болиголова, настоянного на зеленых семенах, использовать в качестве противоракового средства на участках кожи, где плохая циркуляция крови, необходимо с осторожностью из-за его токсичности. Масло из прополиса и тополиных почек снимает воспаление, аллергию и зуд, заживляет повреждения. Масло из желтеющей софоры и конского каштана обезболивает, повышает микроциркуляцию, убивает микробы, снимает опухоль, заживляет раны и язвы.
Рецепты мазей:
- смешивают пчелиный воск (4 ст. л.), ланолин (1 ст. л.) и порошок сухой травы чистотела (1 ст. л.). Смесь подогревают для растворения воска. После тщательного смешивания дают мази остыть и смазывают слизистую или прикладывают к вульве на кусочке ткани на 15 минут;
- смешивают вазелин (4 ст. л.) и сок чистотела (1 ст. л.), наносят на слизистую, или прикладывают к ней мазь на кусочке ткани на 15 мин. Повторяют процедуру – 2-3 раза в день, курс – 2 недели;
- порошок гриба веселки обыкновенной (10 г) смешивают с разогретым прополисным маслом (10-15% — 100 г). Мазь прикладывают на марле или кусочке ткани при опухоли, зуде и боли в проблемной зоне.
Полезны при раке вульвы спринцевания с настоем вероники: в кипяток (0,5 л) добавляют веронику (2 ст. л.) и дают настояться. Спринцевания выполняют на ночь в течение 15 дней, затем возобновляют после недельного перерыва. Утром для подмываний используют раствор: к 1 литру кипятка добавляют 1 ст. ложку пищевой соды и немного стружки дегтярного мыла для снятия зуда. После процедуры используют облепиховое или пихтовое масло для смазывания слизистой вульвы.
Для приготовления масла:
- наполняют сырьем емкость на 70%;
- заливают нерафинированное масло подсолнечника;
- дают настояться 2-3 месяца в теплом углу;
- нагревают банку полчаса с содержимым на бане до 40-45°С;
- процеживают до охлаждения масла.
Масляные аппликации чередуют с тампонами в область влагалища и применением водных отваров трав для наружного применения. Орошения выполняют настоями сборов с донником белым, дроком красильным, чаем курильским (пятилистником), шалфеем, ветками омелы белой, листом барбариса. Все травы берут в одинаковых весовых частях, омелу и курильский чай – в два раза больше. Для настоя в термосе понадобится 1 ст. л. сбора, 1 ч. л. меда и 1 ст. кипятка.
Наружно можно применять порошки сухих растений: смешивают корни софоры желтеющей, ясенец мохнатоплодный (корни), луб амурской маакии (10:5:1). Порошок втягивают в сухую спринцовку и распыляют по вульве. Для мази порошок смешивают с вазелином и прикладывают на ткани от боли и зуда. Через 2-3 часа остатки мази снимают салфеткой, увлажненной в оливковом масле.
Если имеются раны и язвочки, тогда вульва очищается медом в смеси с рыбьим жиром (3:1). Мед заживляет ранки, активизирует кровоток и лимфоотток, убивает микробов, рыбий жир также заживляет язвочки и восстанавливает оболочки клеток за счет противоракового витамина А, смягчает слизистую и кожу.
Продолжительность жизни при раке вульвы
Пятилетняя выживаемость при раке вульвы составляет 23-60% от общего числа больных женщин, при местном распространении онкопроцесса – у 30%.
При ранней операции, облучении и комбинированном лечении рака вульвы прогнозы на II–III стадиях составляют 58,7%.
Если перед операцией вводился Циклофосфан или Метотрексат с интервалом 7-10 дней и потом проводили радикальную операцию, 5-летняя выживаемость достигала – 72,1%.
Профилактика болезни
Пациентки, которые уже перенесли облучение рака вульвы, должны сдавать на анализ кровь в течение каждых 3-х месяцев на первый-второй год и каждое полугодие в последующие года.
Если появляется анемизация и лейкопения, тогда контрольные анализы делают чаще. После облучения укрепляют организм витаминами, качественным питанием, а также:
- повторно переливают кровь и ее отдельные компоненты: лейкоцитарную и эритроцитарную массу;
- применяют препараты, стимулирующие лепйкопоэз (воспроизводят лейкоциты) и эпритропоэз (воспроизводят эритроциты).
Здоровый образ жизни и питание, движение и личная гигиена является профилактикой онкологических болезней.
Будьте здоровы!